Содержание:
- Что такое катаракта глаза
- Причины
- Разновидности
- Признаки катаракты
- Начальная стадия
- Незрелая катаракта
- Зрелая
- Перезрелая
- Чем опасна катаракта глаза
- Диагностика катаракты
- Лечение катаракты глаза
- Питание
- Медикаментозная терапия
- Физиотерапевтические процедуры
- Хирургическое вмешательство
- Профилактика
- Видео
Проблемы со зрением для современного человека – естественное явление. Работа за компьютером, постоянный контакт с экраном телефона или планшета, нерациональное питание: эти факторы существенно «омолодили» большую часть офтальмологических заболеваний. Катаракта, раньше считавшаяся болезнью пожилых людей, вошла в их число, хотя ее симптомы продолжают чаще встречаться у лиц старше 50-ти лет. Как она проявляется и чем опасна?
Что такое катаракта глаза
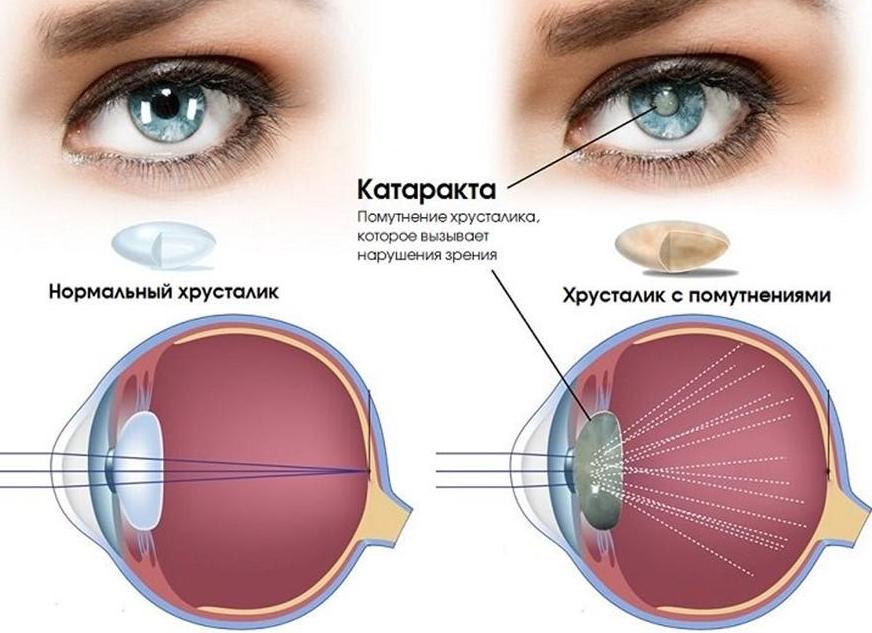
Патологическое состояние, характеризующееся помутнением хрусталика глаза (прозрачного тела, которое является биологической линзой) – так в официальной медицине определяется катаракта. Заболевание приводит к нарушениям зрения разной степени тяжести вплоть до полной слепоты. Как сообщает официальная статистика:
- Катаракта привела к полной слепоте у 10,8 млн населения земного шара, а к частичной утрате зрения – у 35,1 млн (данные на 2010 год).
- В преклонном возрасте у лиц старше 70-ти лет катаракта диагностируется с частотой в 25-50%, а после 80-ти лет она выявляется у всех (меняется только степень выраженности). В группе 40-60 лет заболевание встречается с частотой в 15%.
- Если катаракта наблюдается у пациента, которому не исполнилось 40 лет, это преимущественно врожденная патология.
Поражающийся при катаракте хрусталик находится за зрачком, выполняет роль линзы, входит в состав светоотражающего аппарата и омывается внутриглазной жидкостью. Выглядит он как эластичное сферическое тело, которое крепится к ресничному или цилиарному телу, а сзади прилегает к стекловидному. Радиусы кривизны передней и задней поверхностей отличаются. Гистологическое строение хрусталика:
- Тонкая эластичная капсула (сумка) – однородная прозрачная оболочка, защищающая содержимое от внешних факторов и преломляющая световые лучи.
- Плоский однослойный эпителий – не склонен к ороговению.
- Основное вещество – образовано белком кристалином, который является прозрачным и не имеет сосудов и нервных окончаний. Представляет собой растущие клетки эпителия, имеющие вид шестиугольных призматических волокон. Центр вещества плотнее периферии, называется ядром. Все, что его окружает – кора.
Проходя через хрусталик, преломляющиеся световые лучи концентрируются на сетчатке, с которой по зрительному нерву картинка (посредством раздражения нервных окончаний) уходит в головной мозг. После анализа и распознавания человек получает изображение того, что находится перед глазами. Четкость этой зрительной информации обуславливается изменением кривизны поверхностей, которые подстраиваются под:
- степень освещенности;
- дальность расположения объекта изучения.
Химический состав кристалина представлен водой, белками и минеральными веществами, а процессы обмена осуществляются благодаря внутриглазной жидкости, устраняющей продукты распада и поставляющей ценные вещества. Если метаболизм нарушается, накапливаются свободные радикалы, происходит разрушение белковых структур и эластичность хрусталика вместе с прозрачностью падают. Преобладание денатурации белка (образования плотных непрозрачных структур) над его способностью к регенерации приводит к проблемам с пропусканием световых лучей, туманности картинки.
Причины
Почему возникает катаракта, современная медицина неспособна ответить однозначно, но на основании собранной статистики выявлены ее предрасполагающие факторы. По происхождению эта патология подразделяется на врожденную и приобретенную, поэтому условные причины рассматриваются в зависимости от этого момента. Для врожденной (прогрессировать не будет) катаракты предпосылки появляются во внутриутробном периоде или сразу после появления ребенка на свет:
- перенесенные матерью инфекции, опасные для плода – цитомегаловирусная, корь (и коревая краснуха), ветряная оспа, герпес, сифилис, токсоплазмоз, грипп (1-ые недели беременности);
- генетическое наследование (по доминантному типу – передача от родителей нормальной и измененной копии гена, где последняя преобладает);
- прием гормональных и иных препаратов (токсический фактор) матерью во время беременности;
- наличие эндокринных заболеваний с нарушением обмена веществ у беременной (особенно сахарный диабет);
- аутоиммунные заболевания соединительной ткани у матери;
- синдромы Дауна, Вернера, Ротмунд-Томпсона у ребенка (проявляются при взрослении, катаракта может развиться в 20-тилетнем возрасте).
Предрасполагающих факторов у приобретенной патологии еще больше и они тоже делятся на категории. Первичная катаракта является самостоятельным заболеванием, к которой приводят преимущественно:
- возрастные изменения хрусталика и глаза в целом;
- механические травмы глаза, химические повреждения;
- длительное воздействие УФ-излучения, радиоактивных волн, ионизации;
- отравление веществами химического или биологического происхождения.
Вторичная приобретенная катаракта развивается на фоне уже имеющихся офтальмологических патологий, заболеваний и травм, формироваться может на протяжении всей жизни. К ней способны привести:
- осложнения от травмы хрусталика: неполное рассасывание белковых масс или их экстракция (удаление) во время операции;
- васкулит (воспаление внутренней стенки мелких сосудов), сопровождающий склеродермию, нейродермит, экзему, системную красную волчанку, аутоиммунные и/или эндокринные заболевания;
- отслойка сетчатки;
- сильная близорукость (4 диоптрии и выше);
- иридоциклит;
- воспалительные процессы в сосудистой оболочке глаза.
Врожденная катаракта не прогрессирует, имеет ограниченную площадь поражения, а приобретенная делает это быстро и с более тяжелыми последствиями, как сообщают офтальмологи. Самыми распространенными из приобретенных разновидностей являются возрастные, а остальные встречаются значительно реже. Усугублять и приближать момент возникновения катаракты могут дополнительные факторы риска:
- длительный прием глюкокортикостероидных препаратов;
- злоупотребление алкоголем;
- курение;
- гиподинамия;
- неблагоприятная экологическая обстановка;
- длительная работа за компьютером, просмотр телевизора;
- нерациональное питание (избыток углеводов и животных жиров);
- отсутствие защиты глаз под солнцем;
- прием статинов на фоне повышенного уровня холестерина и в пожилом возрасте.
Разновидности
Точечные дефекты на хрусталике не всегда получают шанс к развитию и могут не сопровождаться яркими симптомами, а помутнения на периферии вызывают меньше дискомфорта, чем в центре. В зависимости от локализации патологии и формы болезнь специалистами классифицируется по таким типам:
- Передняя полярная и задняя – сероватое или белое пятно находится под капсулой в центре зрачка у переднего/заднего полюса. Если патология врожденная, она зачастую двухсторонняя, может сопровождать иные аномалии развития органа зрения.
- Веретенообразная – редкая форма, при которой помутнение напоминает тонкую ленту, соединяющую противоположные полюса.
- Зонулярная (слоистая) – окружает центр хрусталика, прозрачные и замутненные слои чередуются. Считается распространенной среди врожденных заболеваний органов зрения.
- Заднекапсулярная (чашеобразная) – локализация помутнения происходит на задней поверхности хрусталика и выглядит как бляшка.
- Полная (тотальная) – помутнение затрагивает весь хрусталик, может носить двухсторонний характер. При врожденном типе сочетается с разными дефектами развития органов зрения.
- Кортикальная (корковая) – радиальная мутная область находится на периферии, может не давать острых симптомов, пока не перейдет к центру.
- Ядерная (центральная) – замутненный участок имеет форму шара диаметром 2 мм с четкими границами и располагается по центру. Вместе с кортикальной и полной составляют основную тройку приобретенных разновидностей.
Отдельно выделяются атипичные формы помутнения, встречающиеся редко: кольцевая, копьевидная, коралловидная, напоминающая цветок или звезду. По этиологии (причинам возникновения) катаракты подразделяются на:
- старческую (сенильная) – на фоне возрастных изменений;
- травматическую – после механического или химического повреждения;
- лучевую – из-за частого воздействия электромагнитных, рентгеновских, радиационных или иных волн;
- токсическую – от длительного медикаментозного лечения, курения, алкогольной зависимости, отравления ядовитыми веществами;
- осложненную – вторичные формы, возникающие при тяжелых или длительных офтальмологических заболеваниях;
- диабетическую – на фоне сахарного диабета.
Отдельно врачами упоминается катаракта, возникшая при наличии хронических патологий эндокринной системы, нарушений обменных процессов и работы щитовидной железы, кожных заболеваний. Редкой формой считается вторичное помутнение после операции по его удалению и замене хрусталика искусственным – ее называют вторичной, но это название подвида приобретенной катаракты с одноименным наименованием.
Признаки катаракты
Клиническая картина определяется стадией развития болезни, причиной ее возникновения, локализацией помутнения. При повреждении периферической зоны катаракта выраженных симптомов ухудшения качества зрения почти не имеет, а если затронута центральная, его острота падает очень быстро. В сумерках очертания предметов четче, на солнце размыты из-за сужения зрачка. У новорожденных симптомы катаракты выглядят иначе, чем у взрослых. Патологию можно распознать по:
- неспособности малыша сфокусироваться на лице матери или другого человека;
- отсутствию реакции ребенка на яркие предметы перед ним, окружающих;
- косоглазию;
- сложности с нахождением мелких предметов рядом;
- пятнам на зрачках;
- беспокойному поведению при ярком свете.
Симптомы односторонней врожденной катаракты у грудничков проявляются менее заметно, поскольку малыш может смотреть здоровым глазом, который компенсирует неполноценность второго. По этой причине важно не пренебрегать регулярными осмотрами у офтальмолога. У взрослых же ключевые симптомы – нечеткость зрения, сложности при чтении, работе с мелкими объектами. Цвета могут выглядеть бледнее, источники света раздражают, линзы/очки ситуацию не исправляют. По симптомам катаракты можно определить ее стадию:
- начальная;
- незрелая (набухающая);
- зрелая;
- перезрелая.
Начальная стадия
Повышение уровня жидкости в хрусталике, которое способствует расслоению волокон, созданию заполненных водой щелей, являющихся первичными очагами помутнений – так начинается катаракта. Все изменения можно наблюдать только при биомикроскопическом исследовании, симптомы болезни проявляются редко и слабо. Длиться данная стадия способна от 2-х до 20-ти лет. Основные признаки:
- незначительное снижение остроты зрения;
- точки или мушки перед глазами.
Незрелая катаракта
Распад белков структурных компонентов ввиду плохого проникновения питательных веществ в расслоившиеся волокна, заполнение щелей отложениями приводят к образованию помутнений. Поверхностные слои остаются прозрачными, зрачок может постепенно приобретать серовато-белый цвет (полностью или вкраплениями). Не исключены приступы повышения внутриглазного давления. Незрелая стадия катаракты тоже длится несколько лет и сопровождается такими симптомами:
- усиливается близорукость (падение остроты зрения при взгляде на объекты вдалеке – 3 метра и дальше);
- повышается светочувствительность (пасмурная погода предпочтительна, различать предметы при ярком солнце труднее);
- картинка становится туманной и размытой;
- двоение изображения пропадает;
- все сложнее различать мелкие детали.
Зрелая
Различать предметы на этом этапе становится трудно, человек полагается преимущественно на светоощущение – даже очертания объектов уже плохо видны. Ключевым внешним симптомом является беловато-серый зрачок с черно-фиолетовыми зонами на периферии. На зрелой стадии катаракты хрусталик обезвоживается, уменьшается, изменяет форму, слои мутнеют. Характерными симптомами становятся:
- способность определять только уровень освещенности помещения – без внешнего вида объектов;
- сохранение возможности видеть направление света, распознавать цвета (разница между оттенками определяется хуже).
Перезрелая
Полное разрушение структуры волокон на последнем этапе катаракты, разжижение вещества коркового слоя и постепенное его рассасывание необратимы. Дополнительно здесь происходят увеличение передней камеры с одновременным уменьшением ядра, которое уплотняется и опускается. Если не провести хирургическое вмешательство, на капсуле могут осесть холестериновые бляшки. Запущенная перезрелая катаракта может характеризоваться и:
- разрушением белковых молекул и повышением осмотического давления;
- размягчением, разрушением и рассасыванием ядра;
- проникновением хрусталикового вещества в переднюю камеру;
- воспалением радужки и реснитчатого тела.
Симптомы катаракты у взрослых и детей на последнем этапе болезни зависят от степени ее тяжести, но основным проявлением становится изменение цвета зрачка – на молочно-белый. При избыточном склерозировании он может стать абсолютно черным. Остальные значимые симптомы:
- полная слепота;
- неспособность больного различать цвета и свет;
- появление офтальмологических осложнений.
Чем опасна катаракта глаза
Важно своевременно распознать симптомы этой патологии и заняться ее лечением, поскольку, если пустить ситуацию на самотек, не исключен амавроз – абсолютная слепота. При врожденном заболевании вероятность ниже, но общий прогноз тоже не самый благоприятный. Среди вероятных осложнений значатся и:
- Амблиопия обскурационная – возникает у детей с врожденной патологией и характеризуется атрофией сетчатки.
- Вывих хрусталика – полное смещение с отрывом от связки, к которой он фиксируется, что требует срочного хирургического вмешательства. Ведущим симптомом является резкое падение остроты зрения.
- Иидоциклит факолитический – воспаление радужки и ресничного тела. Ключевыми симптомами являются сильные глазные и головные боли, посинение или покраснение сосудистой сетки, проблемы с перемещением зрачка.
- Глаукома факогенная – повышение внутриглазного давления на фоне увеличения хрусталика.
Диагностика катаракты
Для постановки диагноза следует посетить офтальмолога, который проведет первичный осмотр с изучением зрачка и радужки, соберет данные анамнеза. Дополнительно выполняются визометрия (оценка остроты зрения), периметрия (определение полей зрения), проверка глазного дна (офтальмоскопия) и внутриглазного давления (тонометрия). После, если подтвердились подозрения на катаракту, офтальмолог осуществит или даст направление (если в конкретной клинике нет возможности сделать все, что требуется) на следующие инструментальные обследования:
- Биомикроскопия – осмотр посредством щелевой лампы, помогающий определить число и форму замутненных участков.
- Цветовое тестирование – вспомогательный метод, помогающий добавить отметку в перечень присутствующих симптомов катаракты (пациенты с этим заболеванием плохо различают оттенки).
- Рефрактометрия, офтальмометрия – выполняются при необходимости установки искусственного хрусталика, чтобы точно определить линейные параметры глаза, толщину роговицы, радиус кривизны, астигматизм.
- Ультразвуковое сканирование глаза – необходимо для исключения отслойки сетчатки, деструкции (разрушения) стекловидного тела, глазных кровоизлияний.
- Проверка при помощи оптического когерентного томографа (ОКТ) помогает оценить параметры глаз, подобрать метод хирургического вмешательства, контролировать динамику развития болезни во время лечения.
Лечение катаракты глаза
Целесообразность консервативной терапии некоторые офтальмологи ставят под сомнение, поскольку восстановление поврежденных участков не всегда возможно. Медикаментозное лечение преимущественно только замедляет прогрессирование болезни и устраняет часть симптомов. Без операции можно обойтись только:
- во время беременности (отложить до родов);
- при сахарном диабете, опухолях и тяжелом склерозе, декомпенсированной глаукоме (противопоказана);
- инфекционных болезнях глаз (отложить до излечения);
- при незначительном ухудшении зрения, которое корректируется очками или линзами;
- на начальной стадии болезни, при медленном развитии.
Консервативная методика предполагает использование лекарственных препаратов, устраняющих часть симптомов и замедляющих развитие заболевания. На регулярной основе используются капли, курсами при воспалении могут ставиться внутримышечные инъекции. Дополнительно врач может рекомендовать делать гимнастику (снимает усталость, улучшает микроциркуляцию крови), соблюдать диету, курсами проходить физиотерапевтические процедуры, но полное устранение проблемы этим методам не под силу.
Питание
Диета является важной частью лечения и профилактики катаракты, поскольку некоторые продукты могут заставить болезнь активно прогрессировать, а другие поставляют ценные вещества глазам. Самыми полезными для зрения считаются:
- лосось, форель, тунец, сардина – источники жирных кислот Омега-3;
- арахис, фундук, миндаль и семечки (тыквенные, подсолнечные, льняные) – содержат витамин Е;
- абрикосы, тыква, морковь, дыня, сладкий картофель – богаты на бета-каротин;
- персики, апельсины, клубника, красный перец, черника;
- шпинат, капуста – имеют больше количество антиоксидантов;
- морепродукты, красная фасоль, говядина – богаты на цинк;
- мед (особенно липовый) – рекомендован натощак, по 1 ч. л.
Медикаментозная терапия
Симптомы катаракты на ранних стадиях можно устранить местным использованием лекарственных средств, но только после проведения нескольких курсов (некоторым пациентам назначаются пожизненно). Преимущественно это капли, которые содержат витамины, аминокислоты и ферменты, способствующие питанию глаз, угнетающие денатурационные процессы в хрусталиковых белках. Широкое распространение у офтальмологов при катаракте получили:
- Квинакс (азапентацен) – рассасывает непрозрачные водорастворимые белки, нормализует внутриглазные обменные процессы, защищает от свободных радикалов, улучшает остроту зрения. Побочных реакций не вызывает. Перед применением контактные линзы снимаются. Показан при вторичной, старческой, травматической и врожденной формах болезни. Используется до 5-ти р/сутки по 2 капли для каждого глаза. Лечение пожизненное.
- Тауфон (таурин) – возвращает в норму внутриглазное давление, улучшает метаболические процессы, стимулирует регенерацию при повреждениях сетчатки, нормализует электролитный состав. Используется при травмах, глаукоме, возрастной и травматической катаракте, дистрофических заболеваниях роговицы. Применяется по 2 капли на каждый глаз 2-5 р/сутки. Курс лечения – 3 месяца непрерывно, затем отдых на месяц и можно повторить схему.
- Офтан Катахром (аденозин, цитохром С и никотинамид) – стимулирует регенерацию и обменные процессы, максимально эффективен при первых образованиях помутнений. Снимает воспаление, защищает от свободных радикалов. Используется 3-5 р/сутки по 2 капли на глаз, длительность терапии определяет врач.
Физиотерапевтические процедуры
Электрофорез (передача лекарства с электрическими импульсами) через ванночку с раствором цистеина или йода считается самым результативным методом физиотерапии при таком заболевании, но только в комплексном лечении и очень долгим курсом (30-40 процедур). Основные цели методики – ускорение регенерации, снятие болевого синдрома. Альтернативные варианты для начальной стадии катаракты:
- Очки Панкова – стимулируют сужение и расширение зрачков и глазных мускулов световыми волнами, улучшают кровообращение и лимфоток, выводят лишнюю жидкость. Для повышения эффективности процедуры перед ее проведением используют витаминные капли. После месяца лечения делают перерыв и повторяют курс.
- Очки Сидоренко – имеют барокамеры вместо линз, оказывают вакуумный массаж на глаза. Стимулируют кровообращение, устраняют венозный застой, замедляют развитие дистрофических процессов. Некоторые врачи утверждают, что такая методика на начальной стадии катаракты полностью восстанавливает зрение пациента.
Хирургическое вмешательство
Если симптомы заболевания очень яркие, пациент испытывает серьезные проблемы со зрением, врач может дать направление на операцию. У детей опасным считается снижение остроты зрения до показателя в 0,2 единицы. Ранняя (1-2 года) операция проводится только при полной полурассосавшейся катаракте, а при пленчатой хирургическое вмешательство показано в 2-3 года. При слоистой его можно провести в промежуток 2-6 лет. У взрослых основными причинами для операции являются:
- подвывих или вывих хрусталиковый;
- сопутствующие офтальмологические патологии и заболевания;
- глаукома;
- перезрелая или набухающая стадия болезни.
Не исключена выдача направления на операцию, если пациенту по роду профессиональной деятельности или на фоне бытовых условий необходимо иметь идеальное или близкое к тому зрение. Вариантов хирургического вмешательства существует всего 3:
- Лазерная или ультразвуковая факоэмульсификация катаракты – через маленький надрез вводится прибор, посредством которого разрушается основное вещество и превращается в эмульсию. Ее удаляют, задняя капсула полируется (чтобы устранить эпителий). Завершается операция установкой интраокулярной линзы. Плюсом метода являются минимальная травматичность, отсутствие осложнений, особенно при лазерном удалении катаракты, но это дороже ультразвука.
- Экстракапсулярная экстракция катаракты с установкой искусственного хрусталика – удаляются наружная капсула и основное вещество, но задняя стенка остается. После на место ликвидированных частей ставится интраокулярная линза. У методики высокая травматичность (крупный разрез, необходимость наложения швов), поэтому прибегают к ней редко.
- Интракапсулярная экстракция катаракты – специальным приспособлением (криоэкстрактором) удаляется хрусталик полностью, вместе с капсулой. На замену ставится искусственная линза. Операция опасна риском кровотечения, отека, отслойки сетчатки (вероятность этих осложнений составляет 1%).
Об исходе хирургического вмешательства для удаления катаракты можно говорить только через месяц: это время является основным реабилитационным периодом, во время которого пациенту запрещены физические нагрузки (включая наклоны, приседания). После факоэмульсификации запрет длится всего 1,5-2 недели, после остальных операций желательно его соблюдать 1,5 месяца. Поднимать тяжести весом более 10-ти кг нельзя всю жизнь. Дополнительные правила для восстановления после хирургического вмешательства:
- никаких тепловых водных процедур (сауна, баня, бассейн) на область головы;
- запрещены кофе, алкогольные напитки, крепкий чай;
- обязательное ношение солнцезащитных очков на ярком свете;
- применение противовоспалительных капель (на месяц);
- защита от ротавирусных инфекций (иммуностимуляторы, избегание общественных мест во время эпидемии).
Профилактика
Если врач диагностировал первые признаки катаракты или высокий риск ее возникновения, следует курсами капать Квинакс, Тауфон и иные капли с защитным свойством, которые подберет специалист. Общие правила профилактики для здорового человека:
- Не пренебрегайте солнцезащитными очками, но подберите модели с хорошим блокированием УФ-лучей (желательно с врачом).
- Ежегодно (или каждые полгода) проходите полное обследование у офтальмолога.
- Употребляйте продукты с антиоксидантами – преимущественно это фрукты, ягоды и овощи (растительная пища), орехи.
- Не злоупотребляйте животными жирами: диета для лечения катаракты отлично подходит и для профилактики.
- Контролируйте уровень сахара и не допускайте диабета.
- Не забывайте про меры безопасности на производстве при контактах с химическими веществами, высокими температурами.
- Откажитесь от алкоголя, курения.
- Выполняйте ежедневно тренировки зрения и расслабляющую гимнастику (об этом должен рассказать врач).
- Избегайте системного лечения глюкокортикоидами.
- При планировании беременности пройдите полное обследование, укрепите иммунитет и не злоупотребляйте токсичными препаратами во время вынашивания ребенка.