Содержание:
Опорно-двигательная система призвана обеспечить человеку свободу движения, защиту внутренних органов. При вертикальном положении тела в пространстве основная нагрузка приходится на ноги, особенно на стопы. Травмы, неправильное питание, тесная неудобная обувь, особенности профессиональной деятельности, внутренние патологические процессы лишь небольшая часть факторов, которые приводят к деформациям ступни. Нельзя относиться к таким нарушениям, как к косметологической проблеме. Это серьезные патологии, которые требуют квалифицированной медицинской помощи.
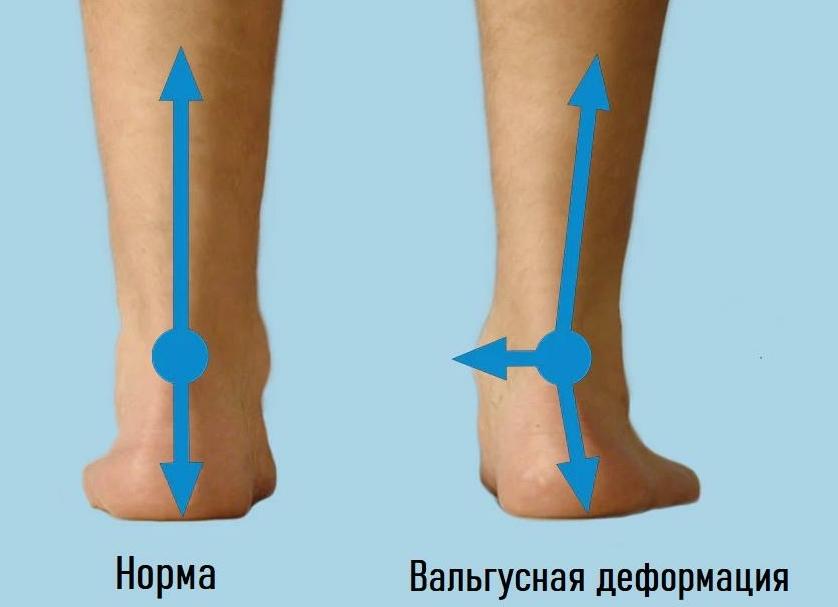
Что такое вальгусная деформация
Выступающая болезненная косточка на ступне или вальгусная деформация большого пальца стопы – распространенная проблема. На латыни она называется «халлюс вальгус» и относится к ортопедическим заболеваниям. Патология имеет характерное внешнее выражение – изменение угла большого пальца, его отклонение внутрь. Вальгусная деформация нижних конечностей распространяется не только на плюснефаланговые суставы, но и на голеностопные, тазобедренные. Согласно МКБ-10, каждая патологическая деформация суставов нижних конечностей имеет свои коды:
- эквино-плоско-вальгусная (плоскостопие) – M21.4;
- классическая вальгусная деформация стопы у детей – M21.0;
- врожденная – Q66.5.
Причины
Более ранняя версия о происхождении вальгусной патологии указывала на травматизацию и неправильное лечение переднего отдела ступни. Современная медицина располагает научными доказательствами, что к основным причинам относятся генетическая предрасположенность и индивидуальные анатомические особенности строения стопы. Все причины возникновения недуга делятся на две группы: факторы риска и причины появления. Провоцируют развитие заболевания:
- Повседневное ношение неудобной обуви (особенно на высоких каблуках).
- Малоподвижный образ жизни.
- Неправильное питание.
- Генетическая предрасположенность. Наличие врожденной дисплазии клиновидного сустава плюсны (неполноценность подвижной структуры, патология развития), заболеваний опорно-двигательной системы, наследственных нарушений обмена веществ.
- Индивидуальные анатомические особенности. Например, первая плюсневая кость слишком длинная.
- Артрит (группа болезней, вызывающих поражения суставов). Вальгусная деформация в этом случае выступает как осложнение.
- Пожилой возраст. Изменение формы большого пальца происходит в результате возрастных изменений, наличия хронических заболеваний.
- Лишний вес. Избыточная масса тела вызывает дополнительную нагрузку на стопы, что провоцирует патологические изменения в подвижных соединениях костей.
Нарушение обменных процессов и ослабление в результате деформации плюснефалангового сустава – физиологические причины возникновения вальгусной патологии. При наличии провоцирующих факторов ослабленный сухожильный аппарат вызывает прогрессирующие изменения суставной структуры. Между первой и второй плюсневыми костями изменяется угол, вследствие этого большой палец смещается внутрь. Головка первой плюсневой кости, которая смещается наружу, приобретает неправильное положение и формирует выпирающую шишку.
Признаки
Спутать халлюс вальгус с другими ортопедическими патологиями невозможно. Болезнь характеризуется Х-образным искривлением большого пальца стопы и снижением высоты продольного свода. Плюсна «распластывается», амплитуда движений связок и сухожилий увеличивается. Вальгусная патология сопровождается следующими симптомами:
- развивается характерная косточка в области большого пальца;
- пораженный сустав краснеет, отекает, болит;
- изменяется положение и форма других пальцев ноги;
- появляются натоптыши, мозоли;
- наблюдаются боли, тяжесть в ногах, быстрая утомляемость.
Стадии деформации
Развитие заболевания происходит постепенно в несколько стадий, которые характеризуются углом деформации большого пальца ноги. На ранних стадиях патологию принимают за косметический дефект (мозоль) и пытаются устранить традиционными способами, не прибегая к врачебной помощи. Это огромная ошибка, потому что при раннем диагностировании болезни врачи назначают консервативную терапию, ортезы (ортопедические приспособления) и полностью устраняют патологическое вальгусное изменение.
Постепенно мягкое новообразование затвердевает, причиняет неудобство во время ходьбы и начинает болеть. Смещаются пальцы, в плюснефаланговом сочленении начинается воспалительный процесс, происходят дегенеративные изменения. Выделяют следующие степени тяжести вальгусной патологии:
|
Стадии деформации ступни |
Угол отклонения большого пальца (в градусах) у взрослых; плосковальгусное искривление стоп у детей |
|
I |
До 15 |
|
II |
15-20 |
|
III |
20-30 |
|
IV |
Более 30 |
Последствия
Образование болезненной «шишки» на ноге, деформации суставов не единственные проблемы, с которой сталкиваются больные вальгусом. Велик риск развития других патологий опорно-двигательной системы:
- хронический бурсит;
- артрозы;
- комбинированное и поперечное плоскостопие;
- искривление позвоночника;
- остеохондроз;
- укорочение конечностей.
Лечение вальгусной деформации стопы
Успех лечения вальгуса зависит от правильного и своевременного диагностирования заболевания. В ходе обследования врач определяет упругость ступни, состояние подошвы, чувствительность, функциональность пальцев, состояние кровеносных сосудов. Пациент должен быть готов к длительной терапии, в ходе которой необходимо неукоснительно выполнять рекомендации врача. Лечение вальгусной деформации большого пальца стопы бывает двух видов:
- консервативное;
- хирургическое.
Лечение без операции
Консервативная терапия вальгусной патологии назначается на ранних стадиях. У взрослого человека она приостанавливает развитие деформации, восстанавливает физиологическую нагрузку на ступню, предотвращает осложнения. Лечение без операции предполагает комплекс мер:
- ношение ортопедической обуви;
- физиотерапевтические процедуры;
- прием лекарственных препаратов.
Ортопедическая обувь подбирается (или изготавливается) индивидуально. В ней используются специальные супинаторы, стельки, шины. Лечебная обувь должна быть мягкой, с широким носком, иметь каблук не более 4 см. Специальные приспособления в ней помогают исправить форму ступни и походку, устранить болевые ощущения, приостановить разрушение подвижных структур. В числе новых разработок ортопедов специальные фиксаторы. Приспособления надеваются на ночь для коррекции положения большого пальца стопы.
Физиотерапевтические процедуры улучшают циркуляцию крови в деформированной подвижной структуре, снимают отеки, уменьшают боль и воспаление. К самым эффективным методам относятся:
- иглорефлексотерапия;
- диадинамотерапия;
- электростимуляция;
- электрофорез;
- магнитотерапия;
- грязевые аппликации, ванночки, обертывания.
В ходе лечения «шишки» полезно делать массаж, выполнять упражнения лечебной физкультуры, заниматься плаванием. Медикаментозное лечение включает введение в пораженный сустав гормональных препаратов для устранения воспаления. Назначаются нестероидные противовоспалительные средства, анальгетики. Обязательным условием лечения является коррекция веса. Сбалансированное питание и двигательная активность помогут правильно избавиться от лишних килограммов.
Операция на стопе
Полностью решить проблему с халлюс вальгус помогают хирургические методы лечения. План операции разрабатывается индивидуально. Это связано с наличием (или отсутствием) противопоказаний, разнообразием форм вальгусных изменений, большим количеством осложняющих факторов в виде сопутствующих заболеваний стопы (бурситы, артрозы, артриты, остеомиелит, инфекции мягких тканей). Вид операции подбирается в зависимости от степени развития заболевания.
Малоинвазивная операция проводится на начальных стадиях. Иссекается костный нарост и подкожная слизистая сумка у основания первого плюснефалангового сустава. Для этого выполняется два небольших прокола с обеих сторон большого пальца, микроинструментами открывается суставная капсула, подпиливаются кости, восстанавливается их правильное положение. Манипуляции выполняются без открытого хирургического поля, контролируются электронно-оптическими преобразователями (ЭОП). Операция не предполагает использование фиксаторов (скоб, пластин, винтов, штифтов).
На поздних стадиях вальгусной деформации проводят реконструктивные операции. В современной хирургии насчитывается около двухсот техник по удалению «шишки». Оперативная реконструкция включает следующие этапы:
- На боковой поверхности ступни делается продольный разрез (2-4 см).
- Проводится латеральный релиз (восстановление правильного положения) первого плюснефалангового сустава.
- Выполняется экзостэктомия (удаление костного нароста), восстанавливается связочный аппарат кости плюсны и большого пальца.
Основные манипуляции во время оперативного лечения косточки:
- Фиксирование сустава. С этой целью проводится артродез – специальная операция по созданию полной неподвижности сустава (искусственный анкилоз).
- Устранение деформации стопы. Выполняется артропластика, с помощью которой восстанавливаются размеры, формы и соответствия поверхностей костей.
- Закрепление костных фрагментов с использованием компрессионных титановых пластин после остеотомии (перепиливания) первой плюсневой кости. В запущенных случаях производится замена пораженного сустава имплантом.
- Зашивание капсулы сустава с наложением косметического шва и накладывание эластичной стерильной повязки.
Реабилитация после операции
Первый день после операции пациентам показан постельный режим. В качестве легкой разработки стопы разрешается выполнять движения пальцами. На третий день можно вставать и начинать ходить с использованием специального ортеза. Он необходим для снятия нагрузки с прооперированной части ступни. В течение 10-14 дней после операции пациент находится в клинике под наблюдением врача.
Ходьба без ортеза разрешается через 6 недель. За 4-6 месяцев достигается полная реабилитация. По истечении этого срока можно носить обувь на высоком каблуке и возвращаться к активным физическим нагрузкам. Отек стопы и голеностопа после операции сохраняется около 3 месяцев. Пациенты не должны беспокоиться по этому поводу. Для уменьшения отечности во время отдыха рекомендуется использовать холодные компрессы. Прооперированную ногу в положении лежа нужно держать на высоте.
Превышение допустимых физических нагрузок вызывает болевые ощущения, жжение в стопе. В отдельных случаях негативные проявления связаны со смещением фиксатора, поэтому на этапе восстановления необходимо строго выполнять назначения врача. Заживление тканей, восстановление функциональности происходит активнее, если в реабилитационную программу включены физиопроцедуры, массаж, лечебная физкультура.
Возможные осложнения
Пациенты любого возраста реконструктивные операции переносят хорошо. В редких случаях возникают осложнения:
- тромбоз глубоких вен;
- аллергический отек;
- онемение пальцев;
- инфицирование тканей;
- повреждение нервной связки;
- снижение двигательной активности большого пальца;
- болевые ощущения в области подушечки стопы;
- асептический некроз головки плюсневой кости (крайне редкое последствие).
Лечение у детей
Патологические изменения ступни встречаются не только у взрослых. Основные причины развития вальгусной болезни у детей – генетические. Ребенок рождается с деформацией или приобретает ее в раннем возрасте, когда долго стоит в манеже или рано становится на ножки. Патологические изменения у ребенка в некоторых случаях возникает по вине слишком «заботливых» родителей, желающих ускорить момент, когда малыш самостоятельно начнет ходить. К другим причинам относятся:
- дисфункции эндокринной системы;
- врожденный остеопороз (снижение плотности костной ткани);
- нарушение обменных процессов;
- недостаток витамина Д;
- рахит (расстройство костеобразования, недостаточная минерализация костей);
- детский церебральный паралич;
- дистрофические изменения мышц;
- полиомиелит.
У детей развивается эквино-плоско-вальгусная деформация стопы или плоскостопие (редкой формой является вальгус шейки бедра). Симптомы проявляются с момента, когда малыш начинает ходить. Из-за уплощения свода плюсны он нетвердо держится на ногах. Неравномерное изнашивание обуви – один из признаков детской патологии. Своевременное обращение к врачу позволяет избавиться от недуга. Диагностика заболевания проводится на основе внешнего осмотра, рентгенографии в трех проекциях, УЗИ.
К дополнительным исследованиям относится компьютерная подометрия, плантография, УЗИ. Первый метод основан на определении, длины, большой и малой ширины, высоты ступни. На основе этих данных вычисляется специальный индекс, на основании которого делается заключение об изменении продольного свода. Плантография – метод получения отпечатков ступни и определение ее рессорной функции. Эти методики выявляют нарушения до появления первых клинических проявлений патологии.
План лечения составляется после точного выявления причин вальгусной деформации. Дополнительная консультация проводится с детским неврологом, чтобы исключить возможные поражения центральной нервной системы и периферических нервов. Ультразвуковое исследование суставов нижних конечностей, как дополнительная аппаратная методика, помогает уточнить этиологию (происхождение) патологической деформации.
Восстановление функциональности нижних конечностей, исправление их формы, укрепление мышечно-связочного аппарата – основные цели лечения плоскостопия у детей. Для восстановления нормального рельефа ступни проводится общий и специальный массаж. Процедура улучшает кровоснабжение, благотворно действует на мышечные ткани, связочный аппарат. Массаж выполняется ежедневно по 20-30 минут, продолжительность курса 2-3 недели. Поглаживание, похлопывание, пощипывание перебирание складок кожи – основные движения общего массажа.
Особые навыки для проведения специального массажа не требуются. Движения по формированию рельефа и укреплению свода плюсны включают:
- растирание ребром ладони с постепенным увеличением силы нажатия;
- «рисование» на подошве цифры 7;
- придерживая ножку ребенка за пятку, растирать голеностоп;
- легкое потягивание ноги «на себя», взявшись за пальцы.
Исправляет форму ступни ношение ортопедической обуви, использование специальных стелек (они изготавливаются индивидуально с учетом рекомендаций ортопеда). Ее стоимость относительно высокая, но эти траты оправданы, о чем свидетельствуют отзывы родителей. Обувь для лечения плоскостопия должна соответствовать следующим требованиям:
- для изготовления используются натуральные материалы;
- нигде не давит, не натирает;
- имеется жесткий, высокий задник для фиксации голеностопа и пятки;
- есть небольшой широкий каблук, идеальный вариант – «каблук Томаса», его внутренняя сторона длиннее, чем наружная;
- регулируется ширина с помощью специальных застежек.
При необходимости врач назначается физиотерапию. Эффективны круглогодичные занятия плаванием в бассейне. ЛФК при вальгусной деформации ног у детей обязательная часть терапии. В перечень специальных упражнений входят:
- ходьба на носочках, на пятках, на наружном крае ступни;
- катание сводом плюсны цилиндрических, круглых предметов;
- хождение босиком по гальке или массажному коврику;
- сжимание и разжимание пальцев в положении сидя на полу с вытянутыми ногами;
- вращение голеностопов вправо и влево.
Фото вальгусной деформации стопы