Содержание:
- Что такое остеохондроз поясничного отдела
- Причины
- Степени развития
- Симптомы поясничного остеохондроза
- Осложнения
- Диагностика
- Лечение при остеохондрозе поясничного отдела позвоночника
- Медикаментозная терапия
- Физиотерапевтические процедуры
- Лечебная гимнастика
- Массаж
- Оперативное вмешательство
- Лечение остеохондроза поясничного отдела народными средствами
- Профилактика остеохондроза поясничного отдела
- Видео
В англоязычной медицинской литературе термин «остеохондроз позвоночника» подразумевает дегенеративные процессы в центрах окостенения у детей. Привычное отечественной медицине заболевание, которое считается самым распространенным среди всех проблем опорно-двигательного аппарата, скрыто за словами ишиас, грыжа диска, дорсалгия (боль в спине). Поясница, согласно официальной статистике, страдает чаще остальных отделов, что приводит к тяжелым осложнениям для всего организма. Почему так происходит и как лечить остеохондроз?
Что такое остеохондроз поясничного отдела
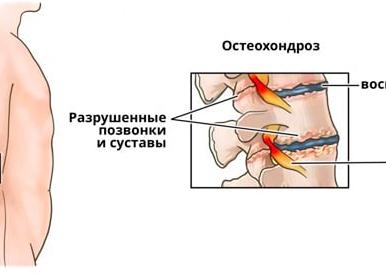
Дегенеративное нейро-ортопедическое заболевание, затрагивающее межпозвоночные диски и приводящее к вторичным компенсаторным и реактивным изменениям в костно-связочном аппарате и нервной системе – такое определение дают врачи остеохондрозу. Поражает он преимущественно поясничный отдел, который располагается между грудным и крестцовым и состоит из пяти позвонков. Между ними находятся диски – фиброзно-хрящевые образования, сформированные из таких элементов:
- хрящевая ткань (оболочка, участвующая в питании дисков от сосудов тела позвонка);
- студенистое ядро (гелеобразная масса в центре, имеющая пульпозное ядро);
- фиброзное кольцо (защищает жидкую часть).
На фоне проблем с кровообращением, изменения состава хрящевой ткани, обезвоживания пульпозного ядра ухудшается упругость и эластичность межпозвоночного диска, страдают его фиксирующие свойства. Под воздействием неблагоприятных факторов ослабевает мышечная фиксация и позвонки приобретают избыточную подвижность. Следом дегенеративные и деструктивные процессы затрагивают костные поверхности смежных позвонков, возникает дистрофия (нарушение питания тканей) позвоночника. Дальнейший процесс выглядит так:
- В разрыхленном фиброзном кольце появляются микротрещины. Пульпозное ядро начинает в него внедряться, постепенно прорывает фиброзное кольцо и повреждается, что приводит к грыже диска или протрузии (начальная стадия).
- Грыжа сдавливает спинномозговой канал, может способствовать защемлению нервных корешков и кровеносных сосудов, вызывая боли и проблемы с двигательной активностью.
- Ввиду повышенного давления на позвонки (от истончения диска) начинается ускоренное продуцирование костной ткани и образуются остистые отростки (остеофиты).
Причины
Некоторые специалисты склонны называть межпозвонковый остеохондроз поясничного отдела позвоночника и остальных «болезнью цивилизации», первоочередно обусловленной прямохождением, повысившим нагрузку на спину современного человека. Преимущественно заболевание начинается у лиц старше 30 лет, у мужчин диагностируется чаще, чем у женщин. К развитию остеохондроза поясничного отдела могут привести:
- избыточные нагрузки на позвоночный столб (бытовые, профессиональные, спортивные);
- слабые мышцы спины;
- неправильное распределение бытовой нагрузки на позвоночник (для поясничного отдела – самая распространенная причина);
- частое напряжение мышц спины;
- избыточный вес, особенно на фоне сахарного диабета;
- травмы позвоночника;
- нарушение обменных процессов;
- неправильно подобранная обувь, наличие плоскостопия;
- проблемы с осанкой, дающие неравномерное распределение нагрузки по позвоночнику;
- переохлаждение поясничного отдела;
- сидячий образ жизни, длительное пребывание за рулем;
- гормональные нарушения (преимущественно у женщин);
- врожденные патологии опорно-двигательной системы;
- возраст (естественные изменения в фиброзно-хрящевой ткани возникают у лиц старше 50 лет);
- частые стрессы, эмоциональные перенапряжение.
Степени развития
Течение болезни медленное и постепенное, большинство пациентов распознают серьезную проблему только на 2 стадии или позже. При отсутствии грамотного лечения остеохондроз прогрессирует и может привести к инвалидности. Основная медицинская классификация:
- Начальная стадия характеризуется запуском процесса разрушения межпозвоночных дисков, снижением их упругости, эластичности. Заболевание дает о себе знать преимущественно при нагрузке на позвоночник.
- Деструктивные процессы затрагивают фиброзное кольцо, происходит сокращение расстояния между позвонками (диск истончается), страдает амортизация, появляются протрузии (выбухание межпозвонкового диска без разрыва кольца). Возникают защемление нервных корешков и воспаление тканей, что усиливает болевой синдром.
- Происходит разрыв фиброзного кольца, возникает грыжа. Сдавливаются сосуды, нервные окончания. Изменения в поясничном отделе приводят к общей деформации позвоночника.
- На последней стадии атрофируются мышцы пораженного отдела, страдают двигательная активность и трудоспособность. Позвоночный столб заметно искривляется – появляются выраженный сколиоз (3-плоскостная деформация), лордоз (гипертрофированный прогиб поясницы вперед).
Симптомы поясничного остеохондроза
Клинические проявления заболевания зависят от стадии выраженности. Основным симптомом является локальный болевой синдром, возникающий в ответ на физические нагрузки, подъем тяжестей, переохлаждение поясницы, длительное сохранение неудобной позы (в положении сидя нагрузка выше, чем в вертикальном). Обуславливается он раздражением синувертебрального (возвратного) нерва. Признаки остеохондроза поясничного отдела позвоночника по стадиям выглядят так:
- На начальной стадии возникают дискомфорт в зоне поясницы, боли редкие, преимущественно при высокой нагрузке на спину. Проходят быстро.
- На 2 стадии ухудшается подвижность поясничного отдела, боли возникают после физических нагрузок и без них (при сильном кашле, изменении позы), постепенно усиливаются, долго сохраняются. Возможны сбои в работе внутренних органов.
- При развитии остеохондроза боли приобретают перманентный (постоянный) характер, а позвонки деформируются. Защемляются нервные окончания, поэтому боль может отдавать в крестец, ногу, становиться острой, стреляющей. Теряется чувствительность конечностей, ягодиц, бедер, возникают онемение, парестезии (жжение, покалывание, «мурашки»). Появляются дисфункции органов малого таза.
- На последней стадии нарушается двигательная функция или становится полностью невозможной, происходит искривление позвоночника. Боль носит постоянный характер, человек бессознательно принимает неестественное положение для ее уменьшения.
Рефлекторные синдромы заболевания в официальной медицине подразумеваются на 3 группы: мышечно-тонические, нейродистрофические, вегетососудистые. Последние 2 категории ярко себя проявляют на 3 стадии болезни и позднее. В клинической картине могут присутствовать:
- ослабевшие или исчезнувшие рефлексы ахиллова сухожилия, сгибания пальцев (если добавился остеохондроз крестцового отдела);
- сухость кожных покровов, посинение;
- нарушения мочеиспускания (задержки или недержание мочи), боли в области мочевого пузыря;
- спазмы и боли в области бедер на фоне нарушений питания и кровообращения;
- напряженная, неустойчивая походка, хромота;
- повышенное потоотделение, жар при усилении болей в спине;
- болевой синдром, отдающий в область сердца (если поражен грудо-поясничный отдел).
Осложнения
Если был диагностирован остеохондроз поясничного отдела позвоночника, лечение стоит начать незамедлительно, поскольку на последней стадии возможна полная инвалидность пациента. На фоне компрессии (сдавливания) спинного мозга позвонками, между которыми не осталось пространства, может развиться паралич нижних конечностей. Помимо этого, остеохондроз может стать причиной:
- нарушений работы органов малого таза (у мужчин страдает эректильная функция, у женщин – деятельность яичников);
- люмбаго (острые боли в пояснице), ишиаса (защемление и воспаление седалищного нерва);
- выпадения межпозвонкового диска, стеноза (сужение позвоночного канала);
- повреждения оболочки спинного мозга, что ведет к летальному исходу.
Диагностика
С целью постановки верного диагноза и оценки степени тяжести заболевания врачом производится сбор данных анамнеза (изучение жалоб пациента, образа жизни, наследственных факторов). После осуществляется физиологический осмотр, где оцениваются двигательные возможности пациента, осанка, уровень чувствительности, тонус и размеры мышц, их спазмирование. Посредством постукивания молоточком отмечаются зоны иррадиации (куда отдает) боли при остеохондрозе поясничного отдела. После пациенту назначаются:
- Рентгенография – самый доступный способ осмотра анатомических параметров позвонков, оценки тенденции к сужению отверстий между их основаниями, выявления костяных наростов.
- МРТ (магнитно-резонансная томография) – помогает оценить состояние сосудов, питающих позвоночник, нервных отростков, дисков.
- КТ (компьютерная томография) – назначается только для проверки изменений в сосудах, оболочке спинного мозга и изучения краевых разрастаний.
Лечение при остеохондрозе поясничного отдела позвоночника
Хирургическое вмешательство считается крайней мерой, назначаемой преимущественно пациентам, у которых наблюдаются значимые неврологические нарушения, высокий риск получения инвалидности. Этими проблемами характеризуется запущенный остеохондроз поясничного отдела позвоночника – проводить лечение 1 и 2 стадий врачи стараются по консервативной методике. Терапевтические меры направлены на:
- устранение болевого синдрома;
- снятие мышечного спазма, гипертонуса;
- устранение воспалительного процесса;
- улучшение кровообращения в пораженных участках и обменных процессов;
- нормализацию подвижности позвонков поясничного отдела;
- восстановление чувствительности поясницы.
Универсального способа лечения не существует: каждый конкретный случай остеохондроза требует составления индивидуальной схемы. Особенно важно учесть форму заболевания: острая или хроническая. Терапия обязательно носит комбинированный характер, подразумевая использование медикаментов (внутренне и наружно) вместе с физическими манипуляциями – массаж, гимнастика, физиопроцедуры. Схема лечения остеохондроза поясничного отдела может дополняться иглоукалыванием, гирудотерапией. Эффективность его повысится, если соблюдать следующие правила:
- Во время лечения следует носить специальный пояс или корсет, чтобы снизить нагрузку на позвоночный столб.
- Физические нагрузки исключаются (остаются только те, которые порекомендует врач), чтобы не добавлять провоцирующих факторов.
- Важно внимательно следить за рационом питания: хрящевой ткани нужны источники коллагена (желатин, заливное, холодец), а всему организму – растительная пища, рыба, орехи. От соленых, копченых, маринованных продуктов желательно отказаться, как и от острых сыров, жирного мяса.
- Схеме, расписанной врачом, необходимо следовать до самого конца: не прерывать лечение, когда стихли основные симптомы, не изменять самостоятельно набор препаратов и процедур.
- Вместе с врачом стоит подобрать ортопедический матрас, который будет способствовать расслаблению поясницы во время сна, и специальную обувь. Женщинам полностью запрещены каблуки.
Отдельного внимания требует острый остеохондроз поясничного отдела позвоночника – его лечение начинается с назначения пациенту постельного режима на несколько суток. Болевые ощущения снижают инъекциями анальгетиков, не исключены новокаиновая блокада и глюкокортикоидная. Улучшить состояние помогают вытяжение позвоночника (используются тракционный стол или вертикальный аппарат), ходьба на костылях, электрофорез и лазеротерапия.
Медикаментозная терапия
Препараты для лечения остеохондроза поясничного отдела позвоночника используются внутрь и местно. Местные гели и мази – это симптоматическая терапия: купирование воспаления и боли, снятие мышечного спазма и отека, улучшение кровообращения. При острых состояниях показаны инъекции, которые оказывают немедленный противовоспалительный эффект, жаропонижающий, анальгезирующий. Преимущественно врачи назначают для домашнего медикаментозного лечения остеохондроза:
- Хондропротекторы (Мукосат, Терафлекс) – защищают хрящевую ткань и способствуют ее восстановлению, показаны для длительного применения (от полугода и дольше).
- Средства, улучшающие кровообращение и обменные процессы в тканях (Трентал, Эуфиллин) – таблетки, которые принимают несколько месяцев, поскольку эффект накопительный.
- Миорелаксанты (Тизанидин, Толперизон) – снимают мышечный спазм, используются перорально коротким курсом.
- Нестероидные противовоспалительные (Диклофенак, Нурофен, Индометацин) – быстро блокируют боль, подавляют выработку простагландинов, участвующих в воспалительном процессе. Мази и гели наносятся на пораженный участок 1–2 раза за сутки, если в инструкции не указано иное. На начальных стадиях можно обойтись наружными формами, после их дублируют таблетками.
- Кортикостероиды (Дексаметозон, Преднизолон) – инъекции, снимающие боль, назначаются только при отсутствии значимого эффекта от нестероидных препаратов.
- Мази, оказывающие разогревающий эффект (Капсикам, Диклоберл) – помогают снять болевые ощущения и улучшить кровообращение в тканях, более безопасны, чем нестероидные препараты, но при воспалительном процессе запрещены.
- Витамины группы В и поливитаминные комплексы назначаются длительным курсом для повышения общей результативности от лечения.
Физиотерапевтические процедуры
С целью усиления эффекта от медикаментозного лечения и ускорения выздоровления пациенту могут назначаться курсы физиопроцедур. Их можно чередовать или проходить одновременно несколько вариантов. Конкретная методика подбирается согласно стадии и форме болезни. Остеохондроз поясничного отдела позвоночника – лечение включает результативные методики:
- Электротерапия (электрофорез) – подразумевает воздействие электротоков низкой мощности для улучшения кровообращения в пораженных участках.
- Лазеротерапия – активирует биологические процессы в нервных окончаниях, снимает симптомы нейро-дистрофического синдрома.
- УВЧ – локальное воздействие на поясничную область магнитным полем высокой частоты, чтобы остановить воспалительный процесс, стимулировать клеточную регенерацию (восстановление) тканей, уменьшить боль.
- Фонофорез и электрофорез – помогают доставить лекарственные препараты в зону, которая в них нуждается, что повышает эффективность медикаментозного лечения. Результат зависит от конкретного средства, используемого во время процедуры.
- Дарсонвализация – лечебное воздействие переменным током высокой частоты с целью расширения сосудов, улучшения кровообращения и питания тканей. На симптоматику процедура влияет меньше остальных.
- Амплипульс – локальное воздействие синусоидально-модулированными токами, благодаря которому уменьшается выраженность болевых ощущений. Процедура оказывает анальгезирующий эффект, сосудорасширяющий, нейростимулирующий, улучшает трофику тканей.
Лечебная гимнастика
Физические нагрузки – особенно когда речь идет про ранний (начальная стадия) остеохондроз поясничного отдела позвоночника – в лечение включают обязательно: они помогают расслабить мышцы и укрепить их, благотворно влияют на питание тканей. Лицам со 2 степенью заболевания и более тяжелой упражнения подбираются врачом. При обострении гимнастика, плавание, йога (самые эффективные направления) запрещены. Хороший результат показывают такие упражнения:
- Принять упор на колени и ладони, спину держать ровно (параллельно полу). На выдохе медленно прогнуть поясничный отдел, голову слегка запрокинуть. Досчитать до 5–8 (зависит от самочувствия), сделать вдох и выгнуть спину колесом. Снова досчитать до 5–8 и принять исходное положение. Упражнение выполняют 10–12 раз в медленном темпе. По необходимости их разбивают на 2–3 подхода.
- Лечь на живот. На выдохе медленно оторвать грудную клетку от пола, прогибаясь в пояснице и стараясь подняться как можно выше. Руки вытягиваются вперед, ноги не двигаются. Задержаться в этой позиции на 5–10 секунд и плавно опуститься. Повторить упражнение 8–10 раз, постепенно наращивая длительность задержки в верхней точке.
Массаж
Эффективным методом лечения любой стадии остеохондроза, помогающим снять неприятные симптомы, убрать мышечный спазм, нормализовать отток лимфы и кровоснабжение пораженных участков, является массаж. Дополнительно данная процедура стимулирует восстановление атрофированных мышц и снимает ограничение подвижности позвонков, укрепляет связочный аппарат. Массаж проводится медицинским специалистом курсами по 10–12 сеансов, когда симптомы острой стадии утихли.
Оперативное вмешательство
Если у пациента диагностированы значительные неврологические нарушения, теряется контроль над мочеиспусканием, присутствует сильное грыжевое выпячивание, необходимо хирургическое вмешательство. Дополнительно показанием к нему является отсутствие положительного эффекта от консервативного лечения (проводящегося дольше месяца). Перед получением направления на операцию врач должен оценить все риски, особенно если выбрана традиционная технология, а не микродискэктомия. Во время процедуры хирург может:
- удалить патологически измененные участки, поставив на их местно импланты (дискэктомия), которые разрабатываются индивидуально под каждого пациента;
- провести выравнивание позвоночного столба при помощи особого стержня – это помогает правильно распределять нагрузку и препятствовать новой деформации.
Дискэктомия проводится под общим наркозом, доступ для хирурга задний. Во время операции кожа рассекается на длину 10 см, мышцы раздвигаются, удаляется пораженный диск. По завершении процедуры рана ушивается послойно. Длительность хирургического вмешательства – около 2 часов, последующие сутки пациенту следует лежать на спине. Период реабилитации составляет 2 месяца. При микродискэктомии процедура длится 1,5 часа, надрез делают на 3 см, а встать можно уже после отхода от наркоза.
Лечение остеохондроза поясничного отдела народными средствами
После консультации с врачом, который может грамотно оценить состояние пациента, допускается использование рецептов народной медицины. Они не дают такого же выраженного эффекта, как медикаментозная терапия, не заменяют физиопроцедуры, массаж и гимнастику, но повышают вероятность положительного результата от основного лечения. Несколько простых вариантов:
- Натереть очищенную черную редьку (350 г), соединить с жидким медом (250 г) и водкой (100 мл). Использовать для растирания поясницы легкими массажными движениями на протяжении 10 минут утром и вечером. После эту зону желательно укутать шерстяной тканью и полежать час под одеялом. Процедуру проводят 8–10 дней, после делают перерыв.
- При сильных поясничных болях можно взять 100 г творога средней жирности, добавить 1 ч. л. яблочного уксуса, выложить на хлопковую ткань или марлю. Повязку держат 2 часа, процедуру по необходимости повторяют 2 раза за сутки. Длительность лечения не ограничена.
- Собрать свежие цветы сирени, заполнить ими литровую банку, не приминая. Залить литром водки, настаивать в холодном месте 3 недели. Использовать для растираний пораженного участка 1 р./сутки на протяжении месяца. Накрывать ничем поясницу после обработки не требуется.
Профилактика остеохондроза поясничного отдела
Врачи утверждают, что предотвратить большую часть заболеваний спины можно посредством регулярной физической нагрузки, которая укрепляет мышцы, улучшает кровообращение и питание тканей. Не исключение и остеохондроз поясничного отдела позвоночника — лечение проводить не придется, если систематично заниматься гимнастикой, йогой, плаванием. Дополнительные меры профилактики:
- контроль за рационом питания (больше растительной пищи, меньше животных жиров, солений, маринадов: как при лечении);
- ограничение тяжелых нагрузок на позвоночный столб;
- контроль состояния эндокринной системы;
- исключение вредных привычек (алкоголь, курение);
- использование ортопедического матраса;
- слежение за осанкой;
- избегание обуви на высоком (от 7 см) каблуке для женщин.